Diabetes onderweg: hoe vergroot de t:slim X2™ insulinepomp de mobiliteit
De t:slim X2™ is de eerste insulinepomp in zijn soort: de insulinepomp is zeer goed draagbaar, geschikt voor software-updates en helpt om tijdens je bezigheden buitenshuis je bloedsuikerwaarden binnen het streefbereik te houden.1,2
De t:slim X2 insulinepomp, die momenteel meer dan 300.000 actieve gebruikers heeft, stelt veel mensen met diabetes type 1 in staat om actief te blijven terwijl hun bloedsuikerwaarden binnen het streefbereik blijven.3 In dit artikel bespreken we de belangrijkste functies en voordelen van dit unieke apparaat dat diabetesmanagement eenvoudiger maakt.

Portabilité de la pompe à insuline t:slim X2
Petite, légère et facile à transporter, la t:slim X2 est un bon choix de pompe à insuline portable.
Avec une longueur de 7,95 cm, une largeur de 5,08 cm et une hauteur de 1,52 cm, la pompe à insuline t:slim X2 n’est pas plus grande que la paume de votre main.4
Bien qu’elle soit petite, la pompe à insuline t:slim X2 est robuste. Elle ne pèse que 113 grammes mais elle comprend une cartouche complète pouvant contenir jusqu’à 300 unités d’insuline.1,4
Grâce à sa petite taille et à son faible poids, la t:slim X2 est idéale pour les déplacements et facile à emporter. Lors de vos prochaines vacances, soyez certain(e) que le dispositif convient aux voyages en avion et qu’il peut passer en toute sécurité au détecteur de métaux.5 Toutefois, il n’est pas conçu pour passer dans les appareils à rayons X. Alors ne placez jamais votre pompe à insuline dans un scanner corporel ou dans un contrôleur de bagages à rayons X.

Batterie rechargeable de la pompe à insuline t:slim X2
La t:slim X2 est dotée d’une batterie rechargeable pratique, qui vous permet de la recharger en déplacement à l’aide d’un port micro-USB.1,4
L’absence de piles jetables dans la t:slim X2 vous permet également d’être mieux préparé(e) aux situations d’urgence : lorsque votre batterie est épuisée, il vous suffit de trouver une prise de courant pour la recharger.1
La t:slim X2 est toutefois dotée d’une autonomie de batterie longue durée. De plus, elle émet des alertes de batterie faible suffisamment à l’avance, ce qui vous permet d’être paré(e) à toutes les situations.4
Autonomie de la batterie de la pompe t:slim X2
Une fois complètement chargée, la batterie est conçue pour durer jusqu’à quatre jours si vous utilisez la pompe avec un moniteur de glucose en continu (CGM) intégré, et sept jours si vous n’utilisez pas le CGM.4
Mais n’oubliez pas que l’autonomie de la batterie varie d’une personne à l’autre et dépend de plusieurs facteurs, tels que :4
- le temps pendant lequel vous laissez l’écran allumé ;
- le nombre de rappels programmés ;
- la fréquence des alertes et des alarmes ;
- l’activation du son ou des vibrations ;
- votre consommation d’insuline.
Prévoir votre taux de glycémie avec la pompe à insuline t:slim X2
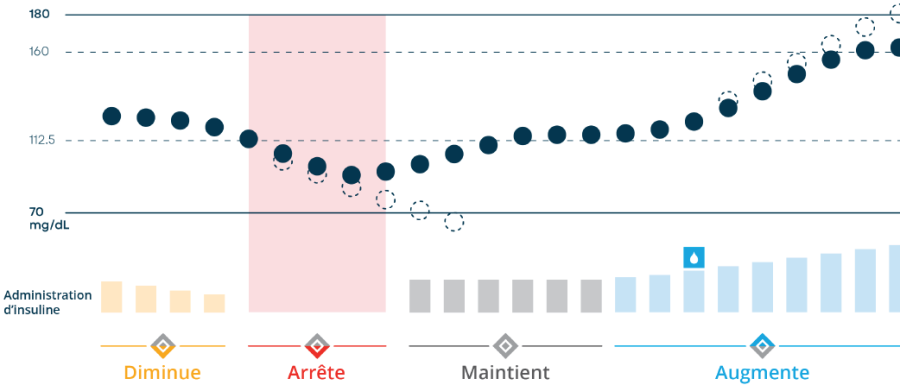
Comment la technologie Control-IQ de la pompe à insuline t:slim X2 fonctionne-t-elle pour prévenir les hypers et les hypo ?
La pompe peut être utilisée seule ou avec un CGM.1 La t:slim X2 peut communiquer avec un CGM Dexcom G6 ou G7.1
Lorsqu’elle est associée au CGM Dexcom, la pompe à insuline t:slim X2 utilise une technologie spéciale qui prédit les glycémies élevées et basses 30 minutes à l’avance sur la base des relevés du CGM.1
La t:slim X2 diminue ou arrête automatiquement l’administration d’insuline basale pour aider à prévenir l’hypoglycémie (glycémie basse) ou augmente l’insuline pour prévenir l’hyperglycémie (glycémie élevée).1 Cela permet à ses utilisateurs d’augmenter le temps passé dans la cible (le pourcentage de temps pendant lequel votre glycémie se trouve dans une plage « cible »).1
Quelques précautions à prendre avec la pompe Tandem t:slim X2
Il est important de ne pas oublier que la pompe t:slim X2 et sa technologie CGM ne remplacent pas une gestion active du diabète.1 Lorsque vous utilisez la pompe, veillez à :1
- utiliser les appareils de manière appropriée et suivre le manuel d’utilisation ;
- vérifier régulièrement le bon fonctionnement de la pompe et du moniteur CGM ;
- saisir les bonnes informations dans votre CGM, notamment vos repas, votre sommeil et votre activité physique ;
- être attentif à vos symptômes ;
- contrôler régulièrement votre glycémie pour vous assurer que les appareils fonctionnent bien et correspondent à vos symptômes ;
- gérer votre diabète comme cela a été discuté avec votre équipe soignante.
Gestion ciblée de la glycémie pour les personnes actives avec la pompe t:slim X2
La technologie prédictive de la pompe améliore le temps passé dans la cible, tant sur 24 heures que pendant la nuit, par rapport à une pompe équipée d’un capteur.6 Cela permet aux utilisateurs de moins se préoccuper de leur glycémie et de profiter davantage de la vie en s’adonnant à leurs activités préférées.2
En outre, la t:slim X2 dispose de paramètres dédiés pour le sommeil et l’activité physique grâce auxquels les utilisateurs peuvent gérer leur glycémie dans des situations particulières.1
Enfin, la pompe offre aux utilisateurs la possibilité de définir jusqu’à six profils personnels, chacun avec ses propres taux d’insuline basale, ratios insuline/glucides (RIG) et facteurs de correction (FC).7
Ces caractéristiques font de la t:slim X2 la pompe idéale pour les personnes atteintes de diabète de type 1 qui ont un mode de vie actif, notamment :7
- les personnes qui travaillent de nuit ;
- les athlètes et les personnes qui font souvent du sport ;
- les personnes qui traversent une période particulièrement stressante, que ce soit au travail ou dans leur vie privée ;
- les personnes qui doivent rester actives malgré la maladie ou pendant leurs règles.
Autres particularités de la pompe Tandem t:slim X2
La t:slim X2 possède plusieurs caractéristiques qui la distinguent des autres pompes à insuline. Outre les avantages décrits ci-dessus, la t:slim X2 présente les caractéristiques suivantes :1
- un design élégant et moderne ;
- un grand écran tactile couleur pour une utilisation simple et claire ;
- un logiciel qui peut être mis à jour régulièrement, pour que les utilisateurs suivent les derniers développements technologiques sans avoir à acheter une nouvelle pompe, (pendant la durée de la garantie de 4 ans).
Son design compact, ses fonctionnalités intelligentes et sa technologie de pointe font de la t:slim X2 un bon choix pour les personnes qui sont constamment en mouvement. Ce dispositif innovant et sa technologie révolutionnaire permettent aux personnes atteintes de diabète de gérer leur maladie sans difficulté, de moins s’inquiéter et d’aborder de front les défis et les bonheurs de la vie.
Pour en savoir plus sur les avantages uniques de la t:slim X2
V138_10-2024
CE2797
Bronnen:
- t:slim X2 Patiëntenbrochure https://www.makingdiabeteseasier.com/be/sites/be_fr/files/2024-12/ML-1007519_A_Print_Patient_Pack_Control-IQ_OUS_FINAL_Print-Ready_be-NL%20-%20mgdL%202024.pdf
- NICE publishes Medtech Innovation Briefing on the Tandem t:slim X2 insulin pump for managing blood glucose levels in type 1 diabetes. Published October 2020. https://uk.healthcare.airliquide.com/sites/alh_uk/files/2022-10/press-release-nice-medtech-innovation-briefing-.pdf
- First Automated Insulin Delivery System in the World to Feature Dexcom’s Most Advanced CGM Technology. Published 6 December 2023. https://investor.tandemdiabetes.com/node/15071/pdf
- t:slim X2 Insulin Pump User Guide. https://www.makingdiabeteseasier.com/be/nl/producten-ondersteuning/trainingen-en-hulpmiddelen
- Flying with your Tandem t:slim X2 Insulin Pump. https://www.makingdiabeteseasier.com/be/sites/be_fr/files/2022-06/BE-ml-1000524_b-print-travel-info-card.pdf
- The International Diabetes Closed-Loop Trial, Protocol 31. Accessed 11 July 2024. Available from: https://www.tandemdiabetes.com/docs/default-source/collateral/ml-1005076_a_print_flyer_pivotal_trial_control-iq.pdf?sfvrsn=b44604d7_8
- Chico A, Moreno-Fernández J, Fernández-García D, Solá E. The Hybrid Closed-Loop System Tandem t:slim X2 with Control-IQ Technology: Expert Recommendations for Better Management and Optimization. Diabetes Ther. 2024;15(1):281-295. doi:10.1007/s13300-023-01486-2. https://link.springer.com/article/10.1007/s13300-023-01486-2